Vai trò “sinh tử” của PARP và sự ra đời của nhóm thuốc mới
Sự ổn định của hệ gen được duy trì bằng các con đường sinh hóa vô cùng phức tạp. Những con đường này lại được điều chỉnh bởi vô số protein. Do ảnh hưởng của các tác nhân sinh học, vật lý hoặc hóa học, một hoặc nhiều con đường có thể bị rối loạn từ đó dẫn đến nguy cơ làm biến đổi các tế bào và hình thành nên ung thư [1, 2]. Ở mức độ phân tử, tất cả các loại ung thư đều liên quan đến đột biến gen, cụ thể là DNA. Các đột biến này được phân loại dựa trên tổn thương trên 1 hoặc cả 2 sợi của DNA, bao gồm đứt gãy sợi đơn và đứt gãy sợi kép. Tế bào cố gắng sửa chữa DNA bị hư hỏng thông qua nhiều cơ chế khác nhau như cắt bỏ base, cắt bỏ nucleotide hoặc tái tổ hợp tương đồng [2].
PARP là các enzym xúc tác cho việc bổ sung hợp chất poly ADP-ribose (pADPr) vào các phân tử sinh học khác nhau liên quan đến tín hiệu tế bào [3]. Họ enzym này gồm 17 protein tham gia vào nhiều quá trình tế bào khác nhau nhưng chủ yếu là sửa chữa DNA và giết chết tế bào theo chương trình [4]. Thành viên nổi tiếng nhất của họ PARP là PARP1. PARP1 được biết đến với vai trò trong việc phát hiện và sửa chữa các đứt gãy DNA sợi đơn (SSBs). Khi vùng liên kết với DNA của PARP1 nhận ra và tương tác với SSBs, PARP1 sẽ được kích hoạt. Sau đó, PARP1 sử dụng nicotinamide adenine dinucleotide (NAD +) bị oxy hóa làm chất nền để xúc tác cho các polyme của pADPr. Việc bổ sung các hợp chất pADPr cần dùng đến hàng trăm đơn vị protein khác để điều chỉnh cho quá trình sửa sai DNA, kết quả cuối cùng là sẽ phục hồi các SSBs này (hình 1). Tuy nhiên, nếu các SSBs này không được sửa chữa thì chúng sẽ tiến triển thành DSBs, là những chất có độc tính rất cao đối với tế bào. Chúng ta đã lợi dụng chính tác dụng này để gây chết tế bào ung thư (nhắm đích). Ví dụ, các gen ung thư vú 1 và 2 (Breast cancer genes 1/BRCA1 và Breast cancer genes 2/BRCA2) rất cần thiết để sửa chữa các DSBs thông qua con đường tái tổ hợp tương đồng (HR) [3]. Chức năng của gen BRCA1 - BRCA2 là duy trì sự ổn định thông tin di truyền của tế bào và ngăn ngừa sự phát triển và phân chia quá mức của tế bào, ức chế tạo khối u. Khi các gen này đột biến, chúng sẽ không hoạt động bình thường và nguy cơ ung thư vú tăng lên, nhưng chính các đột biến này có thể được khai thác để gây chết tế bào.
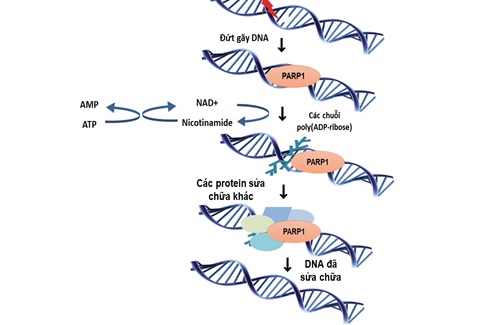
Hình 1. Cơ chế hoạt động của enzyme PARP1. Nguồn: cellandbioscience.biomedcentral.com.
Cụ thể, người ta sử dụng thuật ngữ “Synthetic lethality” (tạm dịch là tổ hợp gây chết) để ám chỉ ảnh hưởng trên. “Synthetic lethality” là một khái niệm trong đó khiếm khuyết di truyền ở 1 trong 2 gen thì sẽ không gây ảnh hưởng xấu (có thể quan sát được) trên tế bào nhưng khiếm khuyết đồng thời ở cả 2 gen sẽ dẫn đến chết tế bào. Được mô tả lần đầu vào năm 2005, người ta đã thấy rằng khi ức chế PARP sẽ dẫn đến sự tích tụ các SSBs, từ đó làm ngưng trệ các nhánh sao chép. Khi các nhánh sao chép bị đình trệ này vẫn không được sửa chữa, chúng tạo thành các DSB có thể gây chết tế bào rất nhanh. Về mặt logic, các khối u thiếu khả năng sửa chữa DSB, tức là những khối u có đột biến BRCA1/2 sẽ đặc biệt nhạy cảm với các chất ức chế PARP. Trên thực tế, các tế bào ung thư (là các đột biến của BRCA1/2) như ung thư vú và ung thư buồng trứng rất dễ bị chết khi có mặt các chất ức chế PARP, chứng tỏ tính thực tế của “Synthetic lethality” hay tổ hợp gây chết (hình 2) [3].
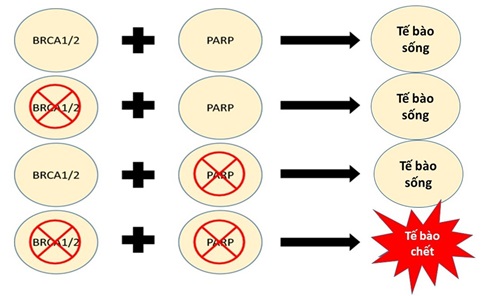
Hình 2. Cơ chế hoạt động của ảnh hưởng “Synthetic lethality”. Nguồn: cellandbioscience.biomedcentral.com.
Cơ chế dược lý của các thuốc PARPi cũng được khai thác từ những khám phá nêu trên (hình 3). PARPi mô phỏng nicotinamide adenine dinucleotide (NAD+) về mặt cấu trúc và có hai tác dụng chính là thúc đẩy cho sự ức chế PARP và “bẫy” PARP trên DNA bị khiếm khuyết. Mặc dù chưa thể giải thích chính xác được cơ chế “bẫy” PARP nhưng đã có 2 giả thuyết được đề xuất. Thứ nhất, PARPi thông qua việc ức chế tính tự động ly giải sẽ ngăn cản sự giải phóng PARP khỏi DNA. Thứ hai, PARPi liên kết với vị trí xúc tác gây ra các thay đổi trong cấu trúc của PARP, từ đó tăng cường ái lực với DNA. Dù bằng cách nào, PARP bị mắc kẹt sẽ ngăn chặn tiến trình của các nhánh sao chép [5]. Điều này khi kết hợp với việc thiếu đi các gen sửa chữa khối u quan trọng khác (chẳng hạn như BRCA1, BRCA2) ở các tế bào ung thư sẽ dẫn đến việc không sửa chữa được đứt gãy sợi kép DNA, kết quả cuối cùng là sự chết tế bào.
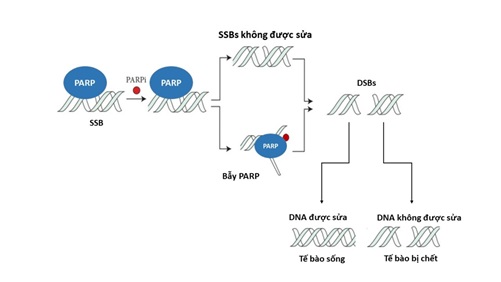
Hình 3. Cơ chế tác dụng của nhóm thuốc ức chế PARP. Nguồn: annalsofoncology.org.
Lời giải cho bài toán “tác dụng phụ” trong điều trị ung thư
Theo ước tính, mỗi năm trên thế giới có thêm khoảng 17 triệu ca mắc ung thư mới và khoảng 10 triệu bệnh nhân tử vong có liên quan đến ung thư. Điều này đã đặt ra một gánh nặng to lớn lên hệ thống chăm sóc sức khỏe [6]. Hiện tại, hóa trị vẫn là tiêu chuẩn vàng trong điều trị một số loại ung thư. Tuy nhiên, nhược điểm chính của liệu pháp này là việc hóa chất không thể phân biệt tế bào lành và ác tính (còn được gọi là ảnh hưởng ngoài đích). Bệnh nhân hóa trị thường phải đối mặt với độc tính và các tác dụng phụ bất lợi do tác động của hóa chất lên các mô khỏe mạnh. Thường gặp nhất là buồn nôn và nôn (hơn 90% bệnh nhân hóa trị cần dùng thêm thuốc chống nôn) hay các tình trạng như mệt mỏi, đau toàn thân và rối loạn tiêu hóa. Ngược lại, liệu pháp nhắm đích (các thuốc ức chế PARP) sẽ trực tiếp tác động vào các đột biến và bất thường cụ thể của từng loại ung thư để ức chế sự phát triển của khối u, đồng thời cũng giảm thiểu tác động lên các mô lành xung quanh. Chính vì ưu điểm này khiến cho trị liệu nhắm đích được xem là giải pháp hữu hiệu, giúp nâng cao chất lượng điều trị cho bệnh nhân [4].
Thuốc ức chế PARP đầu tiên được FDA chấp thuận là Olaparib (tên biệt dược: Lynparza, hãng sản xuất: AstraZeneca) vào năm 2014. Thuốc này dành cho bệnh nhân ung thư buồng trứng (đột biến gen mầm BRCA1/2) mà trước đó đã trải qua ít nhất 3 phác đồ hóa trị. Nhiều thử nghiệm khác nhau đã chứng minh có cải thiện các kết quả khi sử dụng Olaparib. Vào năm 2017, dựa trên kết quả thử nghiệm NCT01874353 và NCT00753545, FDA tiếp tục phê duyệt Olaparib cho điều trị duy trì ung thư buồng trứng, ung thư ống dẫn trứng và ung thư phúc mạc (có nhạy cảm với platinum) trên những bệnh nhân khả năng cao hoặc chắc chắn có đột biến BRCA nguy hiểm. Năm 2018, thuốc này lại được chấp nhận bổ sung thêm cho ung thư vú di căn (có HER2 âm tính và BRCA đột biến). Gần đây nhất, Olaparib được chấp thuận điều trị cho ung thư tuyến tụy di căn (có đột biến BRCA) vào năm 2019 sau khi thử nghiệm NCT02184195 đã chứng minh kết cục được cải thiện với Olaparib so với giả dược [3]. Ngoài ra, còn có một số loại khác như Rucaparib, Niraparib, Talazoparib cũng đã được FDA phê duyệt để điều trị cho các loại ung thư trên...
Thuốc ức chế PARP cũng có thể kết hợp với các liệu pháp điều trị ung thư kinh điển như liệu pháp miễn dịch hay hóa trị để làm tăng hiệu quả điều trị ung thư. Sự ức chế PARP đã được chứng minh là có khả năng điều chỉnh biểu hiện của PD-L1 (trong liệu pháp miễn dịch sử dụng kháng thể đơn dòng) [7], tăng cường ức chế miễn dịch gây ra ung thư. Trị liệu kết hợp với Olaparib và kháng thể kháng PD-L1 đã được chứng minh là có hiệu quả điều trị cao hơn so với điều trị đơn lẻ ở cả mô hình in vivo và in vitro [8]. Đối với hóa trị, các thuốc chống ung thư thường được dựa trên platinum. Chúng hoạt động bằng cách liên kết cộng hóa trị với DNA dẫn đến sự hình thành các phức hợp DNA và liên kết chéo trong sợi. Những liên kết chéo này cản trở quá trình sao chép và phiên mã, cuối cùng dẫn đến quá trình chết tế bào theo chương trình (apoptosis). Cũng bởi sửa chữa DNA là một trong những cơ chế giúp tế bào khối u có khả năng chống lại các thuốc dựa trên platinum, do đó thuốc ức chế PARP khá nhạy cảm ở những khối u có hiện tượng kháng platinum.
Kể từ khi được phát hiện ra cách đây hơn nửa thế kỷ, họ enzyme PARP với vai trò quan trọng trong quá trình sửa chữa DNA đã đóng góp lớn vào sự phát triển của khoa học y sinh nói chung và chuyên ngành ung thư nói riêng. Thành tựu đáng kể nhất chính là đã phát triển thành công nhóm thuốc ức chế PARP (PARPi), tiếp đó là liệu pháp nhắm đích. Tiềm năng của nhóm thuốc này đối với các dạng ung thư khác nhau đã được nhấn mạnh bởi số lượng đáng kể các nghiên cứu tiền lâm sàng cũng như thử nghiệm lâm sàng. Điều này chứng tỏ hiệu quả vượt trội của chúng so với các liệu pháp hóa trị truyền thống. Tuy vậy, trên thực tế việc kháng trị đối với với PARPi vẫn xuất hiện, chứng tỏ chúng ta vẫn chưa thể hiểu rõ hoàn toàn về PARPi. Do đó, trong tương lai vẫn cần có các nghiên cứu sâu hơn về cơ chế hoạt động của PARPi để đảm bảo rằng việc sử dụng liệu pháp PARPi có thể mang lại lợi ích tối đa cho bệnh nhân.
TÀI LIỆU THAM KHẢO
[1] S. Boussios, P. Karihtala, M. Moschetta, A. Karathanasi, A. Sadauskaite, E. Rassy, N. Pavlidis, C. Strategies (2020), “Poly (ADP-Ribose) polymerase (PARP) inhibitors for the treatment of ovarian cancer: a literature review”, Diagnostics, 9, DOI:10.3390/diagnostics9030087.
[2] E.C. Friedberg (2008), “A brief history of the DNA repair field”, Cell Res., 18, pp.3-7, DOI: 10.1038/cr.2007.113.
[3] M. Patel, S. Nowsheen, S. Maraboyina, et al. (2020), “The role of poly(ADP-ribose) polymerase inhibitors in the treatment of cancer and methods to overcome resistance: a review”, Cell Biosci., 10, DOI: 10.1186/s13578-020-00390-7.
[4] Rose Maddison, Burgess Joshua, O’Byrne Kenneth, Richard Derek, Bolderson Emma (2020), “PARP inhibitors: clinical relevance, mechanisms of action and tumor resistance”, Frontiers in Cell and Developmental Biology, 8, DOI: 10.3389/fcell.2020.564601.
[5] J. Mateo, C.J. Lord, V. Serra1, A. Tutt, J. Balmana, M. Castroviejo-Bermejo, C. Cruz, A. Oaknin, S.B. Kaye, J.S. de Bono (2019), “A decade of clinical development of PARP inhibitors in perspective”, Annals of Oncology, 30, pp.1437-1447, DOI: 10.1093/annonc/mdz192.
[6] F. Bray, J. Ferlay, I. Soerjomataram, R.L. Siegel, L.A. Torre, A. Jemal (2018), “Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries”, CA Cancer J. Clin., 68, pp.394-424, DOI:10.3322/caac.21492.
[7] Đặng Xuân Thắng, Phạm Đức Hùng (2021), “Kháng thể đơn dòng Nivolumab trong điều trị ung thư”, Tạp chí điện tử KH&CN Việt Nam, vjst.vn/vn/tin-tuc/4844/khang-the-don-dong-nivolumab-trong-dieu-tri-ung-thu.aspx.
[8] S. Jiao, W. Xia, H. Yamaguchi, et al. (2017), “PARP inhibitor upregulates PD-L1 expression and enhances cancer-associated immunosuppression”, Clin. Cancer Res., 23, pp.3711-3720, DOI: 10.1158/1078-0432.ccr-16-3215.