Thế nào là sinh non?
Sinh non là khi em bé ra khỏi bụng mẹ sau 22 tuần và trước 37 tuần của thai kỳ. Trên thế giới, tỷ lệ sinh non từ 5 đến 18% và là nguyên nhân hàng đầu gây tử vong ở trẻ dưới 5 tuổi. Điều đáng quan tâm là thậm chí ngay cả khi sống sót 1, trẻ sinh non có nguy cơ cao bị bại não, chậm phát triển, gặp các khuyết tật về thính giác và thị giác. Theo thống kê, trẻ càng sớm ra khỏi bụng mẹ, những nguy cơ này càng tăng. Phần lớn rất khó xác định nguyên nhân của hiện tượng nguy hiểm này. Sinh non ở các trường hợp đa thai gấp khoảng 7 lần đơn thai (42-50% các trường hợp sinh đôi hoặc sinh ba trở lên) và trong các ca sinh non đơn thai, 45-50% là không rõ nguyên nhân, 30% có liên quan tới tình trạng vỡ màng ối, 15-20% liên quan đến các nguyên nhân khác hoặc do các chỉ định về mặt y tế hoặc chủ động lựa chọn sinh non. Các yếu tố nguy cơ được xác định do người mẹ thường là: tiểu đường, tăng huyết áp, đa thai, béo phì (hoặc thiếu cân), nhiễm trùng âm đạo, ô nhiễm không khí (kể cả khói thuốc lá) và bị stress. Số liệu được công bố ở một số nước phát triển (như Anh, Mỹ…) cho thấy, sinh non có xu hướng gia tăng trong 2 thập kỷ gần đây và theo dự đoán, các yếu tố nhằm giải thích cho hiện tượng này là do thay đổi định nghĩa sinh non 2 cùng việc gia tăng tỷ lệ sinh đa thai, sử dụng nhiều kỹ thuật hỗ trợ sinh sản, tăng tỷ lệ sinh con ở phụ nữ/nam giới lớn tuổi cũng như tỷ lệ sinh mổ chủ động…
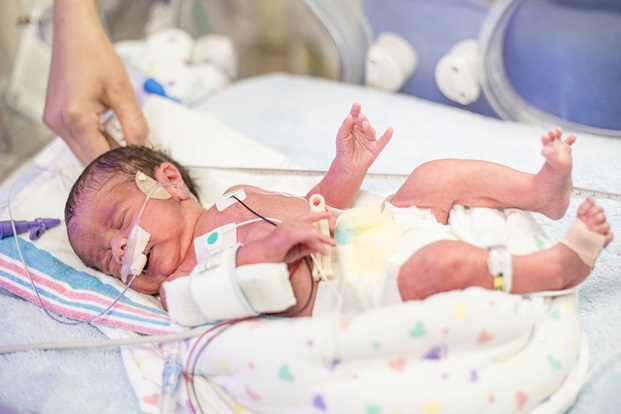
Trẻ sinh non phải được điều trị tại cơ sở y tế có đủ trang thiết bị như máy trợ thở, lồng ấp…
Thông thường, trẻ sinh non được phân thành 3 nhóm: 1- Non vừa đến non muộn (32 - 37 tuần); 2- Rất non (28 - 32 tuần); 3- Cực non (dưới 28 tuần). Tỷ lệ sinh non ở Việt Nam hiện vào khoảng 7% và trẻ sinh cực non có tỷ lệ tử vong cao nhất (khoảng 50%). Gần đây, nhờ các kỹ thuật y sinh tiên tiến (như sử dụng cách bơm chất surfactant và các thiết bị hỗ trợ hô hấp) mà ở các quốc gia phát triển, trẻ sinh non rất nhẹ cân không chỉ được cứu sống mà còn phát triển bình thường, tuy nhiên rất tốn kém cả về thời gian, tiền bạc và công sức. Ngay tại các trung tâm hồi sức tích cực, sơ sinh, chăm sóc trẻ sơ sinh (rất non và cực non) vẫn là thách thức không nhỏ và là mối băn khoăn của các bác sỹ điều trị.
Một số bệnh lý thường gặp
Theo thống kê, khoảng 45% trẻ sinh non bị bại não; 35% bị suy giảm thị lực và 25% bị suy giảm thính lực. Trẻ sinh non có tỷ lệ tử vong cao hơn do những biến chứng sau sinh và trẻ càng sinh non, nguy cơ biến chứng càng cao. Biến chứng của trẻ sinh non được chia thành các biến chứng ngắn hạn (như ở bộ phận hô hấp, tim mạch) xảy ra trong thời kỳ sơ sinh và di chứng lâu dài (khuyết tật về thần kinh như bại não) ở trẻ sống sót và xuất viện. Các biến chứng ngắn hạn cũng làm tăng nguy cơ di chứng lâu dài. Sau đây là 5 biến chứng thường gặp đối với trẻ sinh non:
Hạ thân nhiệt
Trẻ non tháng rất dễ bị hạ thân nhiệt vì diện tích da chiếm tỷ lệ tương đối lớn nên cơ thể trẻ không sinh đủ nhiệt cung cấp, chưa kể nhiệt còn bị mất do cơ chế dẫn nhiệt, đối lưu, bức xạ và bay hơi. Ở trẻ sinh non, đặc biệt là trẻ cực non, hạ thân nhiệt làm tăng tỷ lệ tử vong và gây nguy cơ xuất huyết não thất, suy hô hấp và xuất huyết phổi. Hạ thân nhiệt có thể dẫn tới các rối loạn chuyển hóa (hạ đường huyết hoặc nhiễm toan chuyển hóa). Một số khuyến cáo điều trị đã được đưa ra để hạn chế nguy cơ hạ thân nhiệt ở trẻ sinh non cho tới khi được đưa vào khu chăm sóc đặc biệt (NICU) như tăng nhiệt độ phòng sinh, phòng mổ, ngay khi ra khỏi cơ thể mẹ trẻ được đặt vào túi polyethylen giúp duy trì nhiệt độ hoặc có thiết bị sưởi ấm phù hợp. Đối với trẻ được nuôi trong lồng ấp, nhiệt độ phụ thuộc vào cân nặng, tuần tuổi sau sinh của trẻ và độ ẩm của lồng. Với các trẻ sinh non tháng tại các cơ sở y tế tuyến cơ sở 3, quá trình đưa trẻ sơ sinh đến các cơ sở có đơn vị NICU cũng dễ khiến gia tăng nguy cơ hạ thân nhiệt và các biến chứng của hạ thân nhiệt. Các trường hợp này được khuyến cáo trì hoãn sinh non để sử dụng liệu pháp steroid 4 và chuyển thai phụ đến các cơ sở có NICU.
Bệnh màng trong
Hội chứng suy hô hấp (RDS), hay còn gọi là bệnh màng trong thường gặp và là nguyên nhân chính gây tử vong ở trẻ non tháng. Các nhà khoa học cho rằng, do thiếu chất hoạt động bề mặt trong phổi (hay còn gọi là chất surfactant) được tạo ra khi em bé đủ tháng trong bụng mẹ và trong thai kỳ, phổi thai nhi chứa nhiều dịch và không hoạt động hô hấp cho đến khi sinh. Để chuẩn bị cho cuộc sống sau khi ra khỏi bụng mẹ, chất surfactant được sản xuất với vai trò làm giảm sức căng bề mặt và khiến phế nang căng phồng, từ đó giảm nguy cơ xẹp phổi. Tỷ lệ mắc RDS tăng khi tuổi thai giảm, trẻ sinh dưới 30 tuần có nguy cơ cao nhất, tuy nhiên có thể chủ động ngăn ngừa hoặc giảm mức độ nghiêm trọng nếu liệu pháp steroid được sử dụng trước sinh cùng biện pháp thở áp lực dương 5, hoặc sử dụng sulfactant ngoại sinh 6.
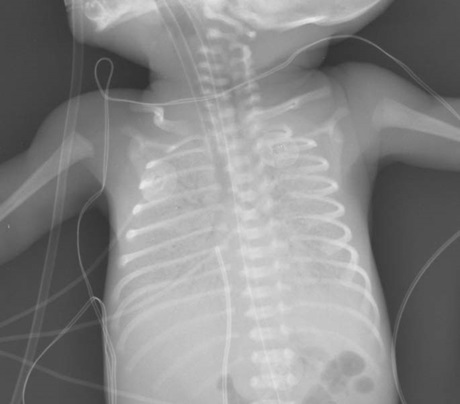
Hình ảnh X-quang ngực thẳng của một em bé sinh non bị RDS.
Dù được dự phòng, RDS vẫn có thể phát triển và dẫn đến các biến chứng cấp, mạn tính và gây tử vong. Các biến chứng có thể do can thiệp điều trị (đặt catheter động mạch, bổ sung ô xy, thông khí áp lực dương, đặt ống nội khí quản như rò khí phổi, loạn sản phế quản phổi, hẹp động mạch chủ, rò thực quản và hầu họng). Ngoài ra, ống động mạch (PDA) cũng là tình trạng thường gặp ở trẻ sinh non tháng, xảy ra ở khoảng 30% trẻ sơ sinh thể rất nhẹ cân (< 1.500 g). Ống động mạch là ống thông giữa quai động mạch chủ và động mạch phổi, tạo shunt trái phải dẫn đến tăng lưu lượng tuần hoàn phổi và giảm tưới máu lưu thông toàn thân. Hậu quả của PDA phụ thuộc vào kích thước của shunt và phản ứng của tim phổi với shunt (nếu shunt lớn có thể xuất hiện các triệu chứng như ngưng thở, suy hô hấp hoặc suy tim). Trẻ sinh non có shunt từ trái sang phải từ trung bình đến lớn có tỷ lệ tử vong cao hơn hẳn so với trẻ không có PDA, đặc biệt ở nhóm trẻ sinh non dưới 28 tuần.
Xuất huyết não
Xuất huyết não vùng mầm và xuất huyết não thất là các nguyên nhân quan trọng gây tổn thương não ở trẻ sơ sinh, đặc biệt ở trẻ non tháng, tuy nhiên, trẻ sinh non tháng dễ bị xuất huyết não vùng mầm hơn. Vị trí vùng mầm có nguồn gốc từ nguyên bào thần kinh và nguyên bào xốp, ngay bên dưới màng não thất bên và tạo ra hạch nền. Do cơ chế điều hòa chưa được hoàn thiện, dẫn đến có hiện tượng tăng lưu lượng máu lên não quá nhiều, làm vỡ mao mạch vùng mầm chưa trưởng thành đầy đủ, gây hiện tượng xuất huyết vùng mầm. Các nghiên cứu về thần kinh học cho thấy, xuất huyết chủ yếu nằm trong mạng lưới mao mạch tự do kết nối với hệ thống tĩnh mạch. Các mạch máu vùng mầm nằm ở vùng biên giới giữa các động mạch não và các tĩnh mạch não sâu, tăng tính thấm khi bị thiếu ô xy và/hoặc tăng áp lực tĩnh mạch. Chảy máu có thể phá vỡ lớp lót biểu mô và kéo dài vào tâm thất bên, tàn phá hệ thần kinh trẻ sinh non, có thể khiến thay đổi cấu trúc não trong dài hạn và ảnh hưởng tới chức năng của hệ thần kinh. Liệu pháp steroid trước sinh và MgSO4 giúp giảm tỷ lệ trẻ sinh non bị xuất huyết não cũng như các biến chứng của hệ thần kinh ở trẻ sinh non.
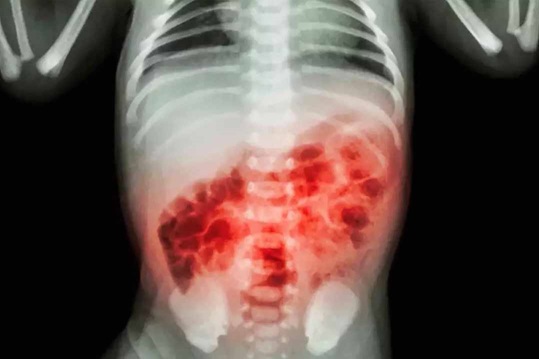
Viêm ruột hoại tử (NEC)
Ruột non xung huyết rộng, thành ruột phù nề là biểu hiện X-quang điển hình của bệnh NEC.
NEC là một trong những bệnh cấp cứu thường gặp ở trẻ sơ sinh với biểu hiện tổn thương hoại tử nghiêm trọng của ruột do sự tác động của đa yếu tố như mạch máu, cơ thành ruột, chuyển hóa và các yếu tố khác. Rối loạn đặc trưng bởi hoại tử thiếu máu cục bộ của niêm mạc ruột, dẫn đến các phản ứng viêm nặng nề, nhiễm trùng và sinh hơi, đưa khí vào thành ruột và hệ thống tĩnh mạch cửa. Theo thống kê, có 2 đến 10% trẻ sơ sinh < 1.500 g bị NEC làm tăng tỷ lệ tử vong hoặc ảnh hưởng tới quá trình phát triển tâm thần, vận động ở trẻ. Ngoài ra, 10% trẻ sinh non bị NEC sẽ gặp các vấn đề về đường tiêu hóa (đi tiêu phân lỏng kéo dài và nhiều lần), ảnh hưởng đến chất lượng sống.
Bệnh lý võng mạc (ROP)
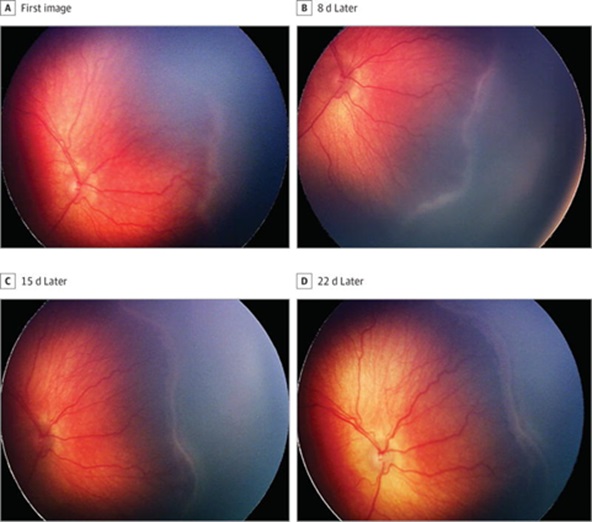
Hình ảnh võng mạc bé 22 ngày tuổi mắc bệnh ROP
ROP là rối loạn tăng sinh mạch máu võng mạc ở trẻ non tháng. Thông thường, mắt của trẻ sẽ bắt đầu phát triển từ tuần thứ 16 của thai kỳ, được đánh dấu bằng sự xuất hiện của các mạch máu võng mạc ở dây thần kinh thị giác phía mặt sau của mắt. Các mạch máu võng mạc dần phát triển tiến về phía cạnh của võng mạc, cung cấp ô xy và chất dinh dưỡng cho cạnh võng mạc, quá trình phát triển này diễn ra nhanh hơn ở 12 tuần cuối của thai kỳ. Đối với trẻ sinh non chưa đủ tháng, quá trình phát triển của mạch máu võng mạc bị gián đoạn, các mạch máu chưa tiếp cận được các cạnh võng mạc; khi võng mạc chưa hoàn thiện sẽ không được cung cấp đủ ô xy và chất dinh dưỡng, dẫn đến khả năng mắc bệnh lý võng mạc. Tỷ lệ mắc và mức độ nghiêm trọng của ROP gia tăng khi tuổi thai hoặc cân nặng giảm lúc sinh. Tình trạng này thường biểu hiện vào khoảng 34 tuần sau kỳ kinh chót của mẹ nhưng đôi khi có thể biểu hiện sớm hơn (từ 30 - 32 tuần). ROP được chia thành 2 trường hợp: i) Có thể tự khỏi ở phần lớn trẻ sơ sinh; ii) ROP nặng không được điều trị kịp thời có nguy cơ cao bị tổn thương võng mạc và suy giảm thị lực nặng hoặc mù ở trẻ.
X
X X
Điều được quan tâm nhất hiện nay là tỷ lệ tử vong và dị tật ở trẻ sinh non cao hơn nhiều so với trẻ sinh đủ tháng. Đặc biệt, nếu các biến chứng ngắn hạn (hạ thân nhiệt, bất thường về hệ hô hấp, tim mạch, xuất huyết nội sọ, hạ đường huyết, viêm ruột hoại tử, nhiễm trùng và bệnh võng mạc...) diễn ra đồng thời mà không được can thiệp kịp thời sẽ dẫn tới nguy cơ tử vong ở trẻ sinh non (nếu được cứu sống cũng để lại các di chứng bất lợi về lâu dài). Tuy các nhà khoa học vẫn đang tiếp tục tìm nguyên nhân gây sinh non, nhưng với các kết quả (lý thuyết và lâm sàng) hiện đều thống nhất đưa ra khuyến cáo các bà mẹ mang thai cần được theo dõi thai định kỳ để đánh giá nguy cơ sinh non, từ đó có biện pháp dự phòng và điều trị phù hợp. Các trường hợp có nguy cơ sinh non cần phải được theo dõi thai tại các cơ sở y tế có đơn vị NICU để giảm các biến chứng sơ sinh. Việc không chuyển nhiều phôi khi sử dụng các phương pháp hỗ trợ sinh sản để giảm tỷ lệ đa thai cũng sẽ góp phần dự phòng sinh non, giảm lệ tử vong ở trẻ và giảm các biến chứng, bệnh lý do sinh non ở trẻ sơ sinh.
Ghi chú:
1 Khả năng nuôi sống của trẻ sinh non phụ thuộc vào tuần tuổi thai và cân nặng khi sinh cũng như năng lực y tế ở mỗi quốc gia.
2 https://www.ajog.org/article/S0002-9378(15)02581-8/pdf#.
3 Được hiểu là không có đơn vị NICU.
4 Sử dụng thuốc corticosteroid dạng tiêm là dexamethasone, hoặc betamethasone dùng cho thai phụ mang thai từ 23 đến 33 tuần 4 ngày và có nguy cơ sinh non trong vòng 7 ngày.
5 Là biện pháp cung cấp hỗ trợ hô hấp không cần đến thông khí cơ học. Biện pháp này giúp ổn định thành ngực, làm giảm kháng lực đường thở, tăng thể tích khí cặn chức năng, do đó giúp cải thiện thể tích phổi và độ bão hòa ô xy.
6 Sử dụng chất hoạt hóa bề mặt phế nang là sulfactant ngoại sinh, đưa vào phổi trẻ sơ sinh qua đường khí quản để giúp chống lại tình trạng xẹp phế nang do các bệnh lý suy hô hấp gây ra.
7 Ống động mạch không tự đóng khá phổ biến ở trẻ sinh non và hiếm gặp ở trẻ sinh ra đủ tháng. Khi em bé phát triển trong tử cung, kết nối mạch máu (ống động mạch) giữa hai mạch máu lớn tim - động mạch chủ và động mạch phổi - bình thường và cần thiết cho lưu thông máu khi ở trong tử cung. Nhưng kết nối này được đóng trong vòng 2 hoặc 3 ngày sau khi sinh để điều chỉnh tim của trẻ sơ sinh với cuộc sống bên ngoài tử cung. Ở trẻ sơ sinh thiếu tháng, kết nối thường tự đóng trong vòng một vài tuần sau khi sinh. Nhưng nếu nó vẫn còn mở, được gọi là tồn tại ống động mạch.
8 Shunt là dòng máu đi từ tim phải sang tim trái mà không tham gia trao đổi khí. Shunt giải phẫu: là shunt đi từ tim phải sang tim trái, không qua nhu mô phổi nên hoàn toàn không được trao đổi khí. Shunt thật: là shunt đi qua phế nang không được thông khí (xẹp phổi, viêm phổi) và qua nối tắt động - tĩnh mạch tại phế nang, tại đó, máu không được trao đổi khí; Shunt giả: là shunt đi qua vùng có bất tương hợp thông khí - tưới máu, tại đó, máu không được trao đổi khí hoàn toàn.
9 Một yếu tố khác làm tăng nguy cơ bệnh võng mạc là do phải thở ô xy kéo dài ở trẻ sinh non.
TÀI LIỆU THAM KHẢO
1. https://www.who.int/news-room/fact-sheets/detail/preterm-birth.
2. https://pubmed.ncbi.nlm.nih.gov/18420502/.
3.https://pubmed.ncbi.nlm.nih.gov/29795318/.
4. https://pubmed.ncbi.nlm.nih.gov/29246358/.
5. https://www.uptodate.com/contents/prevention-and-treatment-of-respiratory-distress-syndrome-in-preterm-infants.
6. https://www.uptodate.com/contents/patent-ductus-arteriosus-in-preterm-infants-management.
7. https://www.healthynewbornnetwork.org/numbers/.
8. https://www.acog.org/patient-resources/faqs/labor-delivery-and-postpartum-care/preterm-labor-and-birth.
9. https://www.who.int/bulletin/volumes/88/1/08-062554.pdf.
10. https://pubmed.ncbi.nlm.nih.gov/31536207/.
11. https://pubmed.ncbi.nlm.nih.gov/28613509/.
12. https://pubmed.ncbi.nlm.nih.gov/21262430/.
13. https://pubmed.ncbi.nlm.nih.gov/15960011/.
14. https://pubmed.ncbi.nlm.nih.gov/30020729/.